No, non è che nella città scozzese c’è più HIV (sicuramente ci sono bovini pelosi), si tratta della conferenza sui farmaci che si tiene a Glasgow ogni 2 anni (sic).
Non è esattamente il luogo più centrale al mondo, fra andare e tornare perderò 4 aerei. Tuttavia è una conferenza internazionale importante e vale sempre la pena di andarci.
Non la frequentavo da prima del Covid, ma devo dire che il centro congressi a forma di armadillo non ha perso il suo fascino.
Come cerco sempre di fare, sono arrivato in tempo per l’inaugurazione ufficiale. Di solito è una plenaria dove, oltre ai saluti istituzionali, con gli interventi scientifici si delineano le linee di indirizzo della conferenza, in pratica ciò che viene ritenuto centrale. Quest’anno l’inaugurazione si è concentrata non già su questo o quel farmaco, ma su qualcosa che limita l’efficacia dei farmaci e lascia spazi di azione a HIV: la discriminazione. Strano vero? Una conferenza scientifica che lascia lo spazio principale a una cosa che passa sotto il microscopio.

Ma andiamo per gradi. La prima cosa che ho fatto, subito dopo la registrazione (senza la quale le guardie non ti fanno entrare) è stato appendere il nostro poster (e fare subito un selfie). E’ curioso come a Icar questo piccolo studio sia entrato per il rotto della cuffia, invece in questa conferenza globale sia stato accettato senza problemi… mah… Lo studio ha cercato di capire il parere delle PLWH in terapia con i long acting iniettivi. Sarà interessante riprendere lo stesso studio fra un paio d’anni quando, verosimilmente, ci saranno più persone che usano quel trattamento.
Numerose imprese stanno disinvestendo su HIV per cui anche in questa conferenza si nota un clima di maggiore povertà rispetto al passato, tuttavia i partecipanti sono oltre 2.300 da 93 Paesi, il 79% di persona, 191 scholarship (fra cui la mia), 388 abstract accettati. I focus della conferenza sono molteplici e vanno dalle sfide sociali come lo stigma, alla ricerca scientifica di avanguardia e le applicazioni cliniche, alle responsabilità sociali come l’etica nella ricerca.
C’è anche una breve relazione via remoto sulla situazione relativa all’Mpox… si quello su cui il Ministero non sembra aver interesse e localmente c’è chi scarica la “colpa” sui pazienti. Come ricorderete lo scorso agosto l’OMS ha dichiarato lo stato di emergenza su questo virus che, per ora, sembra concentrarsi soprattutto sul Congo, ma si sta rapidamente diffondendo nei Paesi limitrofi. Circa il 50% delle persone contagiate è HIV+. Casi sono stati individuati in Nigeria, Uganda perfino Kenya. Nonostante in Italia qualche imbecille di twitter scriva che è in Africa chi se ne frega, è proprio li (dove ci sono 13.000 casi confermati) che va bloccato e benissimo ha fatto l’OMS che, con la sua dichiarazione, implicitamente dice che le epidemie vanno bloccate prima che arrivino in Occidente e che le persone che muoiono grazie a questo nuovo sottotipo sono persone e hanno valore tanto quanto un europeo.
In merito allo stigma, la relazione più interessante riguarda lo studio condotto da ECDC su HIV-related stigma and discrimination in the healthcare setting in Europe and Central Asia (ancora non mi è chiaro perché per la sanità mondiale l’asia centrale viene associata all’Europa, ma è così).

Spesso ci lamentiamo di commenti o atteggiamenti poco professionali dei nostri sanitari, ma vi farà piacere sapere che siamo in linea con il resto d’Europa… mal comune doppia sfiga si potrebbe dire.
Incominciamo col dire che in Europa vivono con HIV 2,3 milioni di persone, di cui 1,4 in Russia e Europa Orientale dove, com’è noto, ci sono solo casi fra eterosessuali perché gli omosessuali o non ci sono o sono perseguitati. Già mi vedo la faccina felice di HIV, libero di agire grazie all’ottusa ignoranza ideologica di 4 governanti.
Lo studio è andato a misurare lo stigma sia nella community che fra i sanitari.
Le domande sono quelle a cui abbiamo risposte diverse volte anche in Italia. Dal 22 al 30% dei rispondenti non hanno detto a nessuno (familiari, amici, partner sessuali) di essere HIV+. Il 45% dichiara di aver subito stigma dai sanitari e il 68% ha rinunciato a dei trattamenti per timore di essere discriminato.
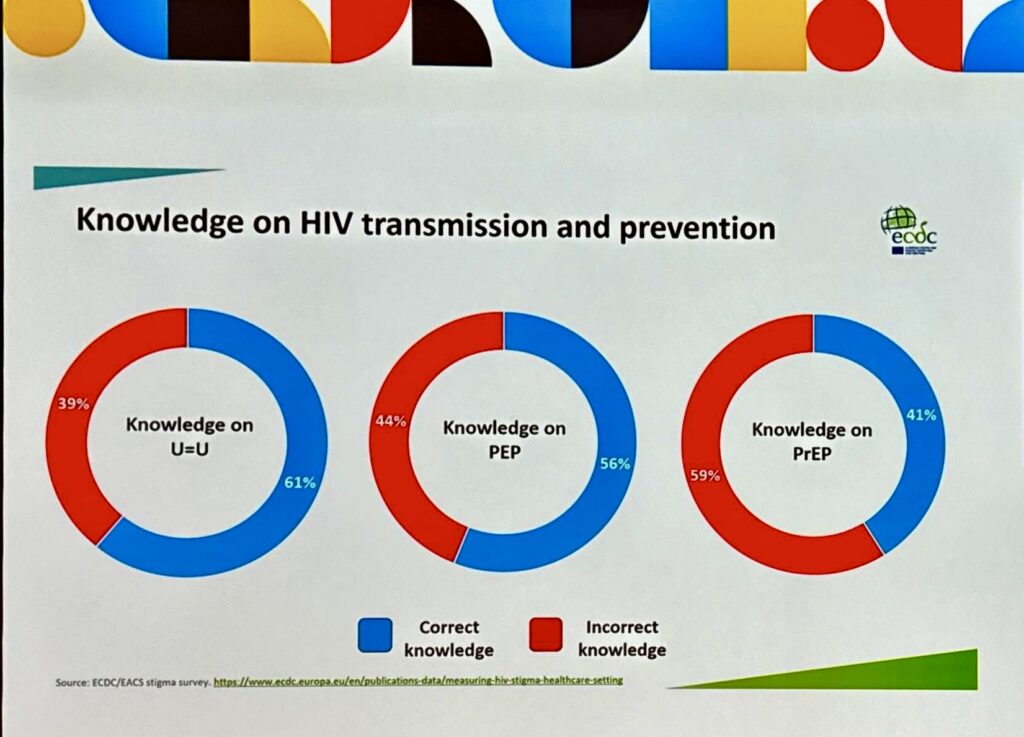
Fra i sanitari la situazione è ancora più incredibile. La commissione che ha analizzato i risultati, era composta da professionisti sanitari e attivisti PLWH. Due terzi dei rispondenti sono donne, quasi il 50% medici, il 20% infermieri, più altre professioni sanitarie. Le domande sulla conoscenza di HIV si sono concentrate su U=U, PEP e PrEP con risultati interessanti. Il 48% non ha nessuna o bassa familiarità con i temi. Il 38% ha conoscenze non corrette di U=U, il 44% su PEP e ben il 59%su PrEP. Ma se esaminiamo le conoscenze corrette fra medici, vediamo che il 69% sa di cosa parla su U=U, il dato va al 67% su PEP e crolla al 49% su PrEP (che è studiata da oltre 10 anni). Le altre professioni sanitarie mediamente vanno peggio. In Europa Occidentale, area a cui per ECDC appartiene anche l’Italia per motivi misteriosi, la situazione è leggermente migliore fra i medici: 72% di conoscenze corrette su U=U, 63% su PEP, 54% su PrEP. Un po’ meglio ma sono comunque valori scandalosamente bassi e in questo credo che aver tenuto per decenni HIV chiuso a chiave nei sancta sanctorum dei reparti di malattie infettive sia stata una scelta tutt’altro che lungimirante.

Ma non finisce qua: c’è ancora un alto livello di timore, 53%, nel trattare pazienti con HIV, e se il 70% degli studenti ha paura (non posso fare a meno di chiedermi cosa viene loro insegnato), il 49% degli infermieri hanno timore nel prendere sangue o trattare ferite: il 26% ritiene giusto indossare 2 guanti. Siamo al ridicolo sia professionalmente che scientificamente. Ma non è tutto! C’è ancora personale sanitario che preferisce non trattare pazienti trans (15%), sex worker (15%), MSM (14%), IDU (25%) a prescindere dallo stato sierologico. Fra le ragioni che motivano queste posizioni ci sono ovviamente la mancanza di formazione, ma c’è chi crede che tali gruppi di popolazione siano pericolosi per la salute del sanitario.
Le conclusioni sono abbastanza ovvie:
- È evidente che le PLWHIV temono di essere trattate in modo diverso nei centri clinici. Come risultato tendono ad evitare i servizi sanitari;
- C’è un gap di conoscenza fra gli operatori sanitari su U=U, PEP e PrEP
- Più è basso il livello di conoscenza più è alto il timore nel trattare le PLHIV e si alza il bisogno di precauzioni eccessive quanto inutili;
- Una percentuale notevole di operatori sanitari preferisce non fornire assistenza sanitaria alle popolazioni chiave, soprattutto IDU.
Si tratta di uno studio molto importante perché ci fornisce dati su cui basare le nostre strategie per combattere la discriminazione e l’ignoranza che la supporta.
Sandro Mattioli
Plus aps