Recentemente mi è capitato sottomano l’abstract di uno studio francese (“They Have to Make an Effort Too”: What Decliners Can Teach Us About HIV Cure/Remission-Related Clinical Trials? Results from a French Qualitative Study) che analizza le motivazioni che hanno spinto le persone con HIV a rifiutarsi di partecipare agli studi sulla cura di HIV. Studi che includono la famigerata ATI: analytical treatment interruption. Gli studi sulla cura, infatti, prevedono la sospensione del trattamento anti retrovirale.
Si tratta di qualcosa considerata morta e sepolta dalla pubblicazione dei risultati dello studio SMART (Strategies for Management of Anti-Retroviral Therapy), che arruolò 5.472 pazienti randomizzati a proseguire la terapia o a fare interruzioni strutturate in base al numero di CD4; dimostrò che tale strategia determinava un significativo incremento di mortalità e di complicanze cardiovascolari.
Le persone con HIV meno giovani, ricorderanno che prima dello SMART era “di moda” la cosiddetta vacanza terapeutica, ossia la sospensione della terapia ARV per un certo periodo di tempo al fine di “dare respiro” all’organismo e consentirgli di riprendersi dallo stress del trattamento ARV. Salvo poi capire, grazie allo studio SMART appunto, che la sospensione è stata un grave errore che ha messo a rischio la salute dei sieropositivi… come se non ne avessimo già abbastanza.
Tornato allo studio francese, la cosa che ha sorpreso anche i ricercatori è che la motivazione di fondo per il rifiuto non era tanto la ATI, quanto i frequenti monitoraggi. Una delle ragioni di fondo del rifiuto è stata che partecipare avrebbe significato “rompere l’atteggiamento spensierato nei confronti della malattia“, riflettendo il notevole peso psicologico associato alla partecipazione.

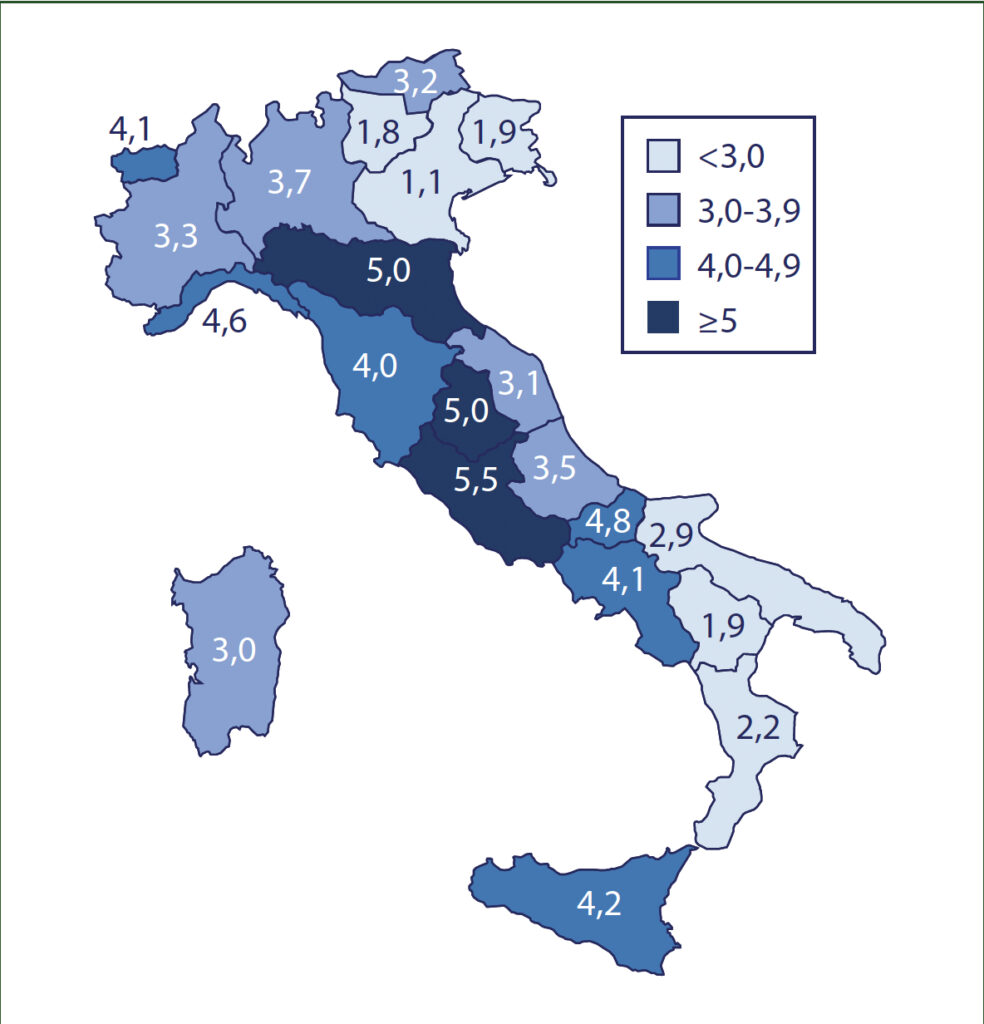
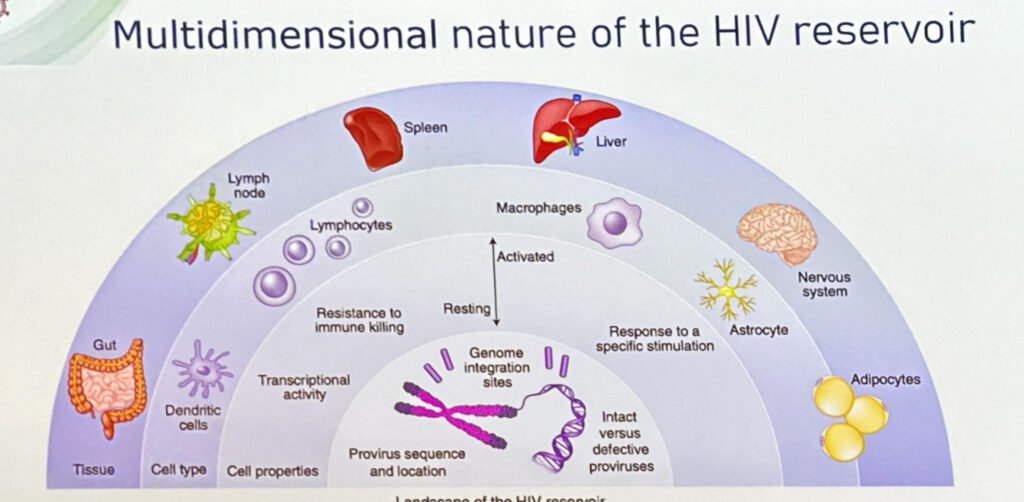
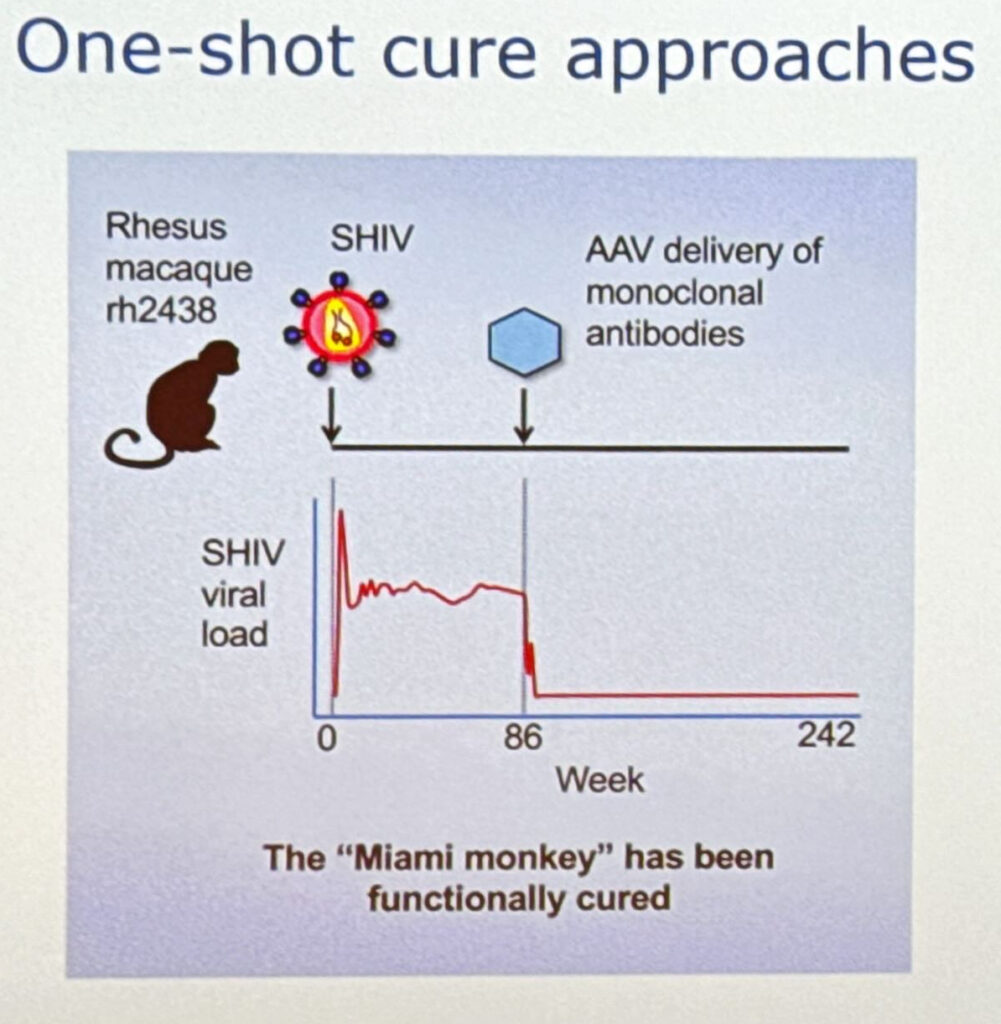
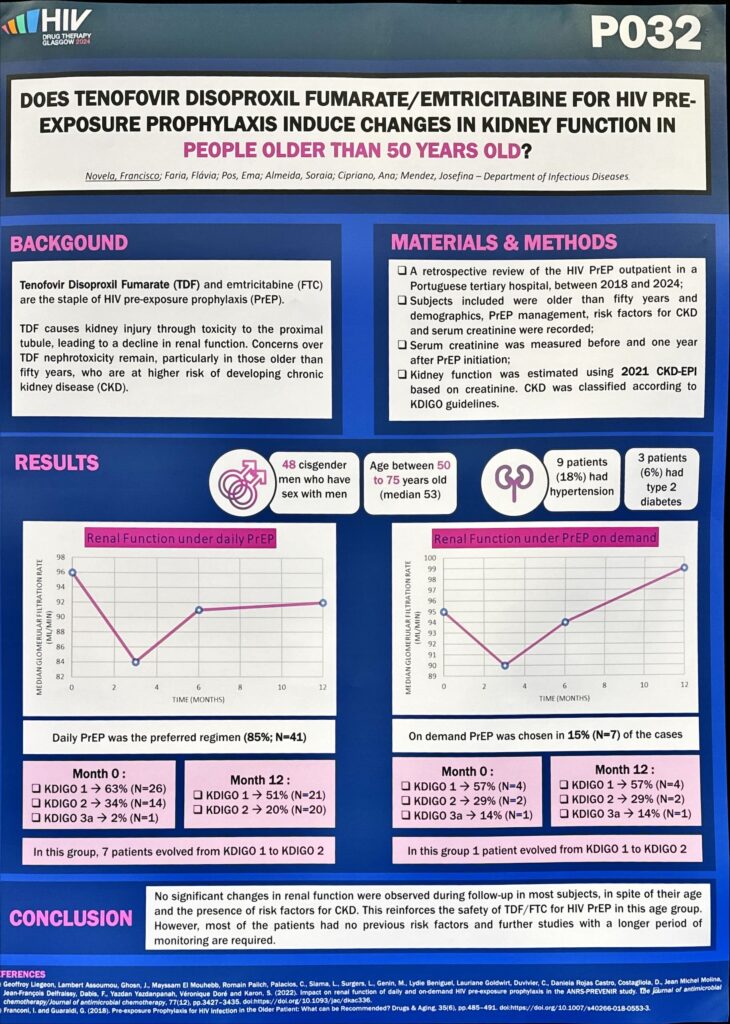
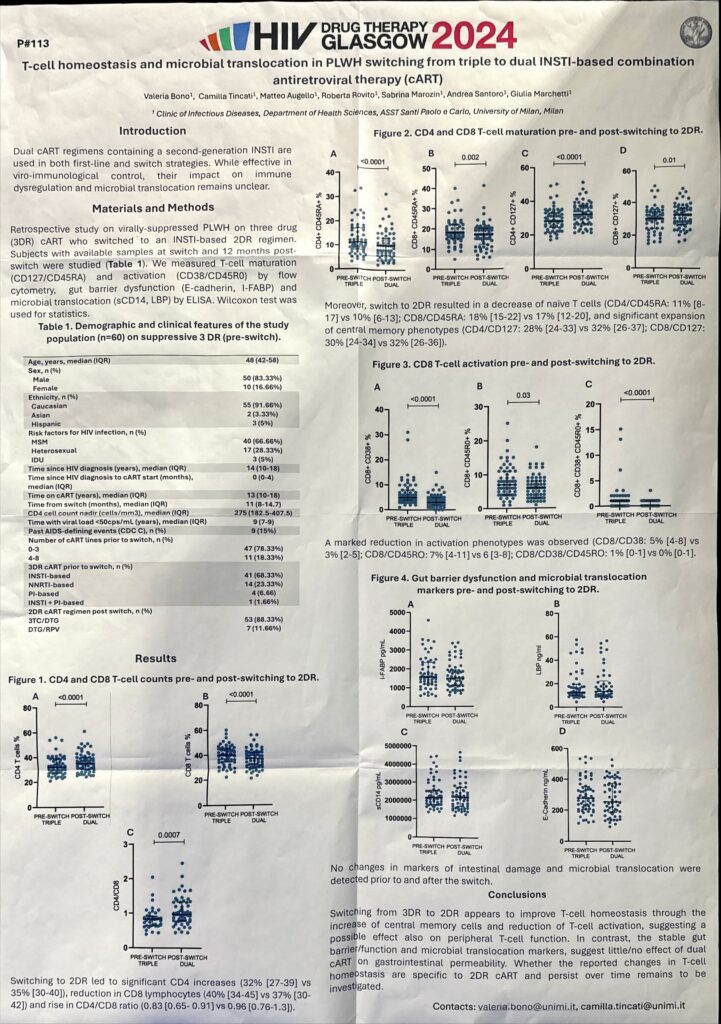
L’atteggiamento spensierato mi ha lasciato di stucco. Mi rendo perfettamente conto che è un pensiero sempre più diffuso anche basato sull’efficacia delle terapie, su U=U, ecc. Tengo conto del fatto che oltre 40 anni di paura di HIV possono spingere a sopravvalutare le condizioni attuali che se, da un lato, ci consentono di tenere sotto controllo la replicazione virale e di tenere lontano lo spettro di una malattia mortale, dall’altro non ci hanno risolto il problema. HIV è ancora li e cerca ugualmente di ammazzarci. Sono ancora tantissime le cose che non sappiamo di HIV, infatti non abbiamo né una cura né un vaccino per questo motivo non perché le multinazionali tendono nascosta la molecola che abbatte HIV, con buona pace dei complottisti. HIV è ancora pericoloso perché la sua semplice presenza nell’organismo, anche residuale, anche defettiva, attiva il sistema immunitario che provoca una infiammazione cronica, che con il tempo porta verso l’invecchiamento accelerato, la formazione di neoplasie, problemi cardiovascolari, ecc. e anche quella faccenda dell’aspettativa di vita equivalente alla popolazione generale, intanto non è ancora uguale e soprattutto si applica a chi ha avuto una diagnosi precoce. In Italia il 60% delle nuove diagnosi è tardivo, un dato imbarazzante per un Paese industrializzato.
In altre parole, HIV cerca di ammazzarci lo stesso, anche se la via che gli è rimasta è molto più lenta, lunga e tortuosa rispetto a quella dell’AIDS.
Con questo non intendo dire che dobbiamo vivere una vita fatta di preoccupazioni e pensieri di morte, ovviamente no. Ma atteggiamento spensierato spesso significa non voler sapere, non accedere alle informazioni, addirittura non voler conoscere il proprio stato di salute. Mi capita di frequente di parlare con persone con HIV che non hanno idea del loro stato di salute, non sanno quanti CD4 hanno e si limitano a rispondere il medico dice che sto bene, e tanto gli basta. Evidentemente hanno scelto di non volere nessun livello di consapevolezza, di partecipazione alla gestione della patologia cosa che, tra parentesi, potrebbe risultare limitante anche per il medico se serio.
In altre parole la spensieratezza è letta come superficialità, un atteggiamento che aiuta molto HIV nel suo lento ma costante progredire in Italia e nel mondo.

Nel nostro Paese c’è pochissima conoscenza di HIV, ignoranza = paura scriveva Act Up, per cui chiunque diffonda messaggi di prevenzione anche se belli e concettualmente avanzanti ne deve tenere conto. La volontà di normalizzazione del test per HIV, per esempio, che da alcuni anni viene portata avanti da numerosi enti e perfino qualche associazione, pur corretta e condivisibile, inserita nel contesto italiano sta ratificando l’idea generale che HIV sia un problema risolto e che non ha senso perdere tempo e farsi venire l’ansia per fare dei test, “alla peggio prenderò una pillola al giorno, che sarà mai” – come mi ha scritto un ragazzo pochi mesi fa – “come per la pressione alta”, come se assumere il ramipril per l’ipertensione o un farmaco anti retrovirale per HIV fosse la stessa cosa. Oggi è contro questa idea facilona che dobbiamo combattere perché pur tenendo conto del progresso scientifico incredibile, nel quadro dato HIV è ancora pericoloso.
Sandro Mattioli
Plus aps