La plenaria di oggi si chiama così… francamente non ho capito il motivo ma va bene lo stesso.
Il focus della plenary sono stati gli anticorpi neutralizzanti per cui faticosissima, almeno per me.
Tuttavia i relatori sono stati bravi, hanno cercato di spiegare perché puntare su questi “piccoletti”, cosa sono e come funzionano.
La prima relazione dal titolo “Discovery an HIV vaccine: the quest continues”, è stata tenuta da Eunice Nduati responsabile di un bellissimo programma di ricerca del Kenya.
Ha iniziato spiegando le sfide che pone HIV,
- la variabilità di HIV è molto ampia e continua a crescere
- fin dall’inizio dell’infezione HIV si integra nel genoma dell’ospite e diventa invisibile per il sistema immunitario
Cose che bene o male conosciamo.
Sfide per l’organismo ospite:
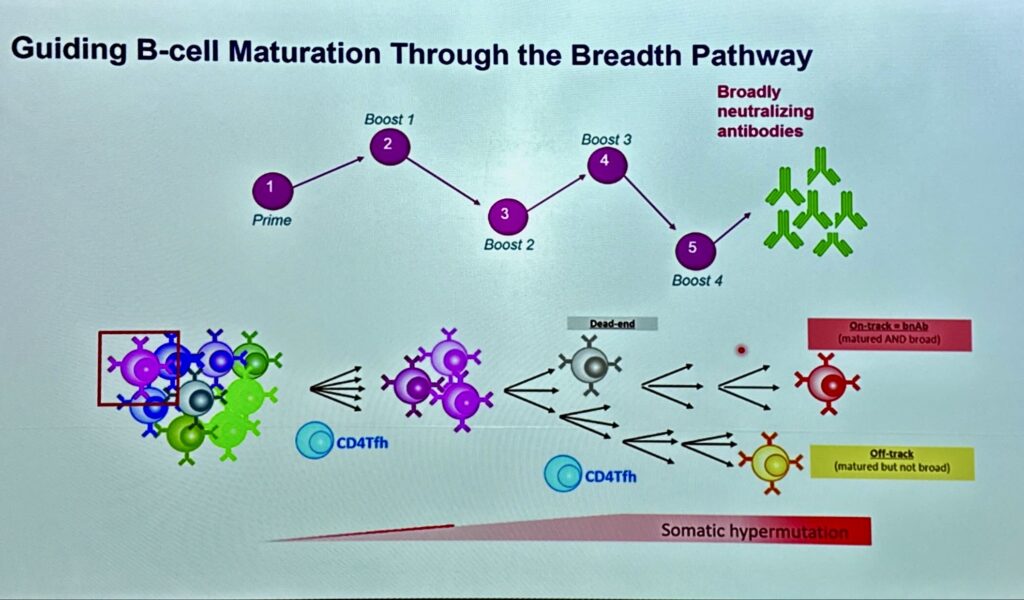
- gli anticorpi neutralizzanti (bnAbs) hanno caratteristiche insolite.
Questi tratti insoliti sono sfavoriti dal sistema di regolazione immunitaria dell’ospite; durante la replicazione virale, il virus è densamente ricoperto dai polimeri a base di carboidrati dell’ospite che sono scarsamente immunogenici e occludono importanti epitopi, ossia parti di antigeni bersaglio degli anticorpi, con il risultato che HIV va avanti per la sua strada.

I tentativi di trovare una via per realizzare un vaccino sono stati molti negli anni a partire dal 2003, rigorosamente falliti uno dopo l’altro. Tuttavia anche grazie ai fallimenti si è potuto dimostrare che di bnAbs possono proteggere contro HIV. Un po’ come avviene per i farmaci, anche per gli bnAbs sono necessarie più classi di bnAbs perché funzionino e un titolo vaccinale sostenuto per una protezione duratura.
Gli bnAbs sono naturalmente presenti nel corpo umano, ma ci mettono una vita a maturare. Inoltre, per quanto coprano una vasta gamma di infezioni, devono essere correttamente selezionati. Quindi occorre un processo, possibilmente rapido, di selezione e maturazione.
Questa cosetta è resa possibile grazie a un percorso complesso, costoso, lungo 10 anni di studi che sono passati per la scoperta degli bnAbs, capirne la struttura biologica e l’interazione antigene-anticorpi, la realizzazione della famosa piattaforma mRNA ha accelerato e facilitato l’interazione, le tecnologie basate su AI, gli studi su differenti popolazioni, la disponibilità di modelli animali da poter confrontare con le sperimentazioni umane. Tutto questo dovrebbe portare a una risposta anticorpale umana contro HIV.
Bei passi in avanti. Laggiù in fondo al tunnel mi sembra di intravvedere una lucciola. Tuttavia per ora continuo ad arredare il tunnel.
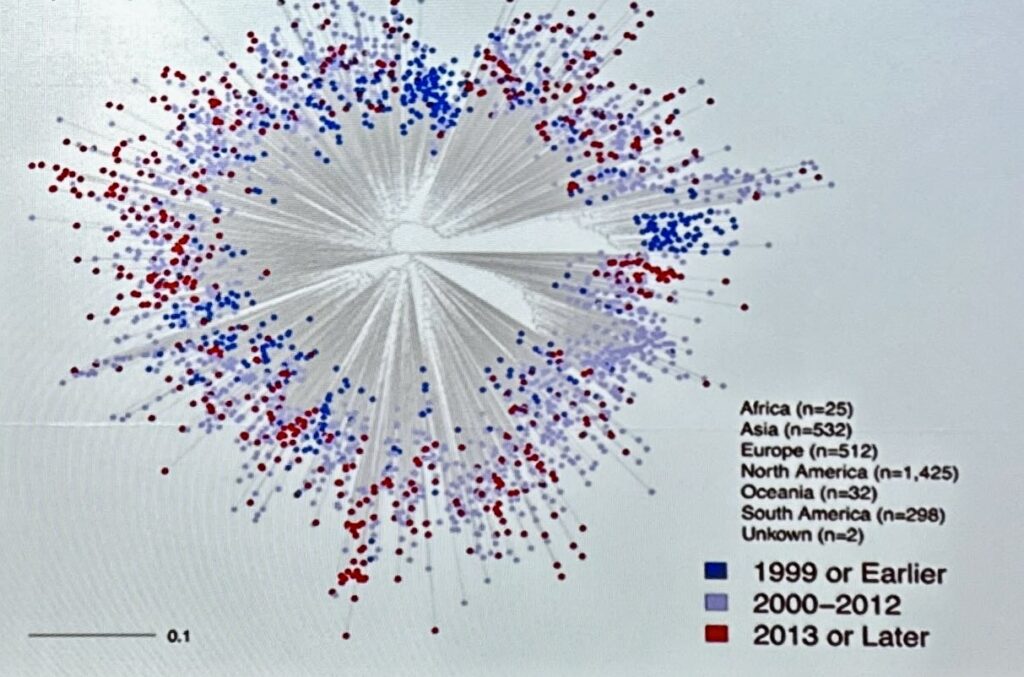
La relazione successiva, curata da Elena Giorgi – F. Hutch Cancer Center – ha affrontato il tema dell’envelope ossia l’involucro che racchiude HIV. Questa è la parte che più muta del virus e, quindi molto sfuggente.
I clade, ossia i sottotipi virali, già di suo sono parecchi e in più ognuno di essi si suddivide in una miriade di si variazione che vanno incrementandosi negli anni. L’immagine rende abbastanza l’idea: i puntini rappresentano le diversificazioni dell’envelope negli anni per il solo sottotipo B piuttosto comune negli USA.
Per capirci, molta differenziazione significa molte mutazione e, quindi, molte resistenze. Sequenziare e studiare queste differenze aiutano gli studi futuri sui vaccini che ovviamente devono tenere conto di tutta questa variabilità.

Lo ammetto, non sono riuscito a far entrare nemmeno una delle associazioni che hanno protestato ieri. Tuttavia, quando ho letto che la dott.ssa Sharonann Lync – Georgetown University – avrebbe tenuto una lecture in plenaria sulle questioni economiche, le patenti, i fondi e la sostenibilità, l’ho avvicinata. Che ho da perdere? Una signora, penso, della community, che mi guarda e mi risponde: of course I’ll do. Aveva già aggiunto una slide, con mio grande piacere.
La Lync affronta di petto il tema di ciò che accade dopo che gli studi hanno avuto successo, perché agli enti regolatori non interessa sapere quanto hai speso per quel successo, gli interessa sapere quanto gli costa quel successo. In più ci sono le normative, le licenze, la sostenibilità, l’accesso, il personale, la logistica. ecc. tutti temi che, se non adeguatamente affrontati, comportano forti ritardi nella disponibilità del prodotto… e, aggiungo io, persone che si contagiano.
E parte in quarta con l’esempio del costo della della PrEP.

Negli USA la PrEP orale costa circa 40$, quella iniettiva CAB circa 180$, quella con lenacapavir non si sa ma verosimilmente costerà parecchio di più. I costi alti, la complessità di gestione alta, la community tenuta fuori, ecc. lasciano la scienza fuori dai confini del Paese.
E poi bam ecco la slide promessa. Testato in Africa, usato in Sud America, come va a finire il farmaco miracoloso contro HIV (si riferisce a lenacapavir)? Va a finire che le persone trans le comunità indigene si sono prestate alla sperimentazione, banalmente perché cubano percentuali di incidenze altissime in Perù, e poi questo Paese si ritrova escluso dalle licenze gratis o a costi estremamente ridotti.
C’è da dire che il numero di persone, 800.000, indicato da Zimbabwe perché inizino al PrEP è superiore all’intera fornitura di CAB LA disponibile nel 2025. Il nuovo farmaco di Gilead è stato presentato come miracoloso e l’aspettativa è alta, così come saranno alte la richiesta di copertura e i costi. Il tema di chi si dovrà far carico di tali costi dovrà essere affrontato quanto prima. Di sicuro non lo potrà fare quella signora con la maglietta gialla.

Un commento sull’immobilismo di IAS lo voglio fare. Sicuramente le comunità indigene in Perù non sono trattate con umanità. Faticano ad avere accesso alla sanità pubblica o anche semplicemente in considerazione. Capisco che IAS non abbia ruolo per prendere posizione contro il Governo del Perù. Tuttavia la signora con la maglietta gialla non stava protestando perché il suo Governo lascia che muoia, protestata perché Gilead ha escluso il Perù dalla licenza per lenacapavir dopo che la sua comunità si era spersa per partecipare allo studio.
Capisco che se IAS organizza diverse conferenze all’anno e che Gilead è uno sponsor, ma farvi strozzare il cuore dai cordoni della borsa è davvero inaccettabile.
Uno slogan di IAS che campeggia da tempo negli schermi delle sue conferenze è put people first, mettere al centro le persone, lo potete vedere nella foto di fianco. Forse IAS pensa che la comunità indigena del Perù sia composta da paracarri non da persone, forse la signora in giallo non aveva la maglietta giusta non lo so, ma aveva più diritto lei di entrare e dire cosa succede a tutti che non i dirigenti di IAS. Più che “back in the future” mi sembra che “stay in the past” sarebbe stato più adatto.
Sandro Mattioli
Plus aps